von Jürgen Zender
Soll ich oder soll ich nicht?
Ich bin wie viele andere hin und hergerissen und sah mich zumindest bisher, kaum in der Lage, eine Entscheidung zu treffen, die über ein „schauen wir mal“ hinausging. Meine Diagnose ist erst drei Jahre alt, aber die ersten eindeutig dem Parkinson zuzuordnenden Symptome gehen auf das Jahr 2014 zurück. Störungen des Geruchssinns und Rem-Schlafstörungen habe ich bestimmt schon seit 15 Jahren.
Es geht mir, von einigen Wirkungsschwankungen abgesehen, eigentlich recht gut und ich verspüre kaum Nebenwirkungen der Dopaminagonisten. Ich habe keinen oder zumindest nur einen geringen Tremor, meiner Kardinalsymptome sind Rigor und Bradykinese. Und ich soll reif für eine tiefe Hirnstimulation sein?
Es gibt einiges was dafür spricht. Langsam spüre ich die ersten Gleichgewichtsschwankungen, habe schon meine ersten Stürze hinter mir und wenn ich zu wenig Schlaf bekomme, was häufig passiert, bin ich am nächsten Tag steif wie ein Brett, fühle mich elend, werde von spontanem Einschlafen heimgesucht, und mit der zunehmenden Müdigkeit fangen plötzlich Überbewegungen an. Ich kriege das dann recht gut mit Powernapping, Madopar LT und wenn es ganz hart kommt, mit zwei Imbrija-Inhalationen hin. Aber mit mittlerweile 7 Milligramm Dopamin pro Kilogramm Körpergewicht pro Tag, erreiche ich langsam das Ende der Fahnenstange und weitere Dopamin Erhöhungen, werden meine jetzt noch nebenwirkungsarme Zeit wohl oder übel beenden.
Der Ratschlag meines Neurologen dazu, lautet etwa wie folgt: „Wenn Sie unsicher sind, dann warten Sie einfach ab, bis der Leidensdruck groß genug ist“.
Will ich das wirklich?
Nachdem ich den folgenden Artikel von Dr. Johannes Heimann, dessen Rat ich sehr schätze, gelesen habe, steht die Entscheidung für mich fest. Ich werde noch heute einen Besprechungstermin bei Professor Haslinger, in der Neurochirurgie des Klinikum rechts der Isar in München vereinbaren und werde im ersten Quartal 2023 den Eingriff bei mir vornehmen lassen.
Ein Jahr nach meiner tiefen Hirnstimulation – ein Erfahrungsbericht von Dr. Johannes Heimann
Bald jährt sich der 26. Oktober, der Tag meiner Operation, zum ersten Mal.
Ein Jahr mit deutlich besserer Lebensqualität liegt zwischen der Operation und heute. Ich habe die Operation nicht eine Sekunde lang bereut.
Ich benötige – wenn überhaupt – die Hälfte meiner bisherigen Medikamente. Entsprechend sind auch die Medikamentennebenwirkungen geringer. Oft geht es mir so gut, dass ich die Tabletteneinnahme vergesse.
Alle, die mich kennen, sagen, ich sei jetzt viel besser drauf, wirke stabiler, energischer, würde wieder schneller laufen und gestikulieren. Noch immer sieht man mir meine Diagnose Idiopathisches Parkinson-Syndrom auf der Straße nicht an.
Und je nach Tagesform, nicht immer, aber doch recht oft, tippe ich – z.B. diesen Bericht – im Zehnfingersystem genauso schnell wie früher.
Alle meine Erwartungen, die ich an die Operation hatte, sind vollkommen erfüllt worden (dazu muss man allerdings auch wissen, was man erwarten kann und was nicht).
Im Rückblick ist diese Operation ein Klacks gewesen, eine Kleinigkeit. Wer befürchtet, diese Operation würde einen Menschen in seiner Persönlichkeit verändern, den kann ich beruhigen. Ich bin immer noch der gleiche.
Dieser Tage werde ich auch auf einem Parkinson-Seminar teilnehmen, an dem auch mein Operateur teilnimmt – er wird mich vor den anderen Patienten interviewen, und ich kann ihm fast nur Gutes berichten. Nur eine Erwartung erfüllte sich nicht – das Geigespielen konnte ich nicht wiederbeleben –
das mag aber auch an meiner Halswirbelsäule liegen. Und eine Operationsnebenwirkung ist neu – davon berichte ich später.
Vor einem Jahr
… war mein Parkinson 6 Jahre lang bekannt. Ich benötigte 700 mg Levo-Dopa in 24 Stunden, in 4stündlichen Abständen über den Tag verteilt. Dazu noch 1 mg Rasagilin, 50 mg Ongentys und einen Dopaminagonisten in höherer Dosierung. Also die klassische Kombination, die kaum zu optimieren ist.
Damit ging es gerade eben so. Ich hatte manchmal sehr lebhafte Träume – fast Tagträume, was als Vorbote einer medikamentenbedingten Psychose gelten kann.
Es war klar: mit einer weiteren Medikamentenumstellung hätte man, wenn überhaupt, nicht mehr viel gewinnen können. Irgendwann ist die Medikamententherapie erschöpft. Dann einfach zu warten und zu sehen, wie im Laufe der Jahre alles immer nur schlechter werden würde – das war nicht mein Fall.
Aber ich war noch bewegungsmäßig gut drauf. Ich wollte nicht die Fähigkeiten, die ich noch hatte, vorzeitig verlieren. Joggen kann ich schon länger nicht mehr, aber das Fahrradfahren zu erhalten, das war mir wichtig. Vielleicht auch noch Tanzen (konnte ich wegen Corona mit meiner Frau nicht ausprobieren). Ich dachte, was man einmal verloren hat, kann man nur mit Mühen zurückerobern.
Günstige Voraussetzungen
Natürlich sind bei mir die Voraussetzungen für die Operation günstig gewesen: als Arzt, der auch noch jahrelang operativ tätig war, konnte ich die THS einschätzen als das, was sie ist: eine lange dauernde, aber doch eigentlich kleine Operation. Nicht zu vergleichen mit jeder anderen neurochirurgischen Operation: Man muss nichts am Gehirn entfernen, nur zwei Drähte reinschieben. Dass es dabei zu ernsthaften Komplikationen (Blutungen, Infektion) käme, erschien mir sehr unwahrscheinlich. Dazu kam noch, dass ich ein neugieriger Mensch bin. Es hat mich einfach interessiert, was sich ändern würde. Also habe ich den Operationstag völlig ohne Angst erlebt.
Dazu kommt noch, dass ich die originalen wissenschaftlichen Arbeiten lesen konnte. Da wird bestimmt nichts verharmlost. Die so genannte „early stim“-Studie hat besonderen Einfluss gehabt: die Operation lieber früh als zu spät: dann hast du länger was davon!
Wer schwere Nebenwirkungen durch den Betrieb der Tiefen Hirnstimulation erwartet, den kann ich beruhigen. Man kann einfach den Neurostimulator nicht anstellen, dann wäre alles wie zuvor. Man muss die Drähte also nicht entfernen. Ich kenne aber niemanden, der das ernsthaft gewollt hätte.
Was kann man von der Tiefen Hirnstimulation erwarten, und was nicht?
Ich gehe davon aus, dass Ihr in etwa die Stadien-Entwicklung des Idiopathischen Parkinson-Syndroms kennt.
Im Stadium I sind die Hirnnervenkerne des Magen-Darm-Nervs und des Riechnervs betroffen und gehen zugrunde. Die entsprechenden Symptome: chronische Verstopfung und Riechverlust, werden durch die Operation nicht beeinflusst.
Im Stadium II gehen Hirnnervenkerne im Hirnstamm kaputt. Diese regeln den Schlaf und die Stimmung. Die entsprechenden Symptome: gestörter Tag-Nacht-Rhythmus, sonstige Schlafstörungen und chronische Depression, werden durch die Operation nicht beeinflusst.
Im Stadium III ist die Substantia nigra dran: die Dopamin-produzierenden Zellen gehen langsam, aber sicher kaputt. Der Dopamin-Mangel wirkt sich in den klassischen Parkinson-Symptomen: Akinese (Bewegungsstörungen) – Rigor – Tremor aus. Und hier wirkt die Tiefe Hirnstimulation hervorragend. Als ich einige Tage vor der Operation für 36 Stunden medikamentös auf Null gesetzt worden war und entsprechend steif und bewegungsarm im Stuhl saß, bekam ich als Test 200 mg Levo-Dopa = 2 Tbl.
Madopar 100 / 25 auf einmal. Nach zwei Stunden ging es mir wieder gut, und ich wurde nochmals den gleichen Tests unterzogen wie vor den Tabletten: alles war deutlich besser geworden. „Und diesen Effekt können Sie sich von der Operation erhoffen!“ Dies hat sich bewahrheitet. Die Tiefe Hirnstimulation geht also nur die Symptome an, die auf Levo-Dopa ansprechen.
Im Stadium IV werden höher gelegene Abschnitte des Gehirns geschädigt. Dies wirkt sich aus in einer zunehmenden geistig-gedanklichen Schwerfälligkeit, im Auftreten von Freezing (Klebenbleiben der Füße) und im Sinne von Gleichgewichtsstörungen. Im Stadium V und VI nimmt das alles noch zu und übertrifft an Bedeutung die Dopamin-Mangel-Symptome, wie wir sie alle kennen.
Gleichgewichtsstörungen und Sturzneigung sind dabei die Hauptprobleme. Diese Symptome werden durch die Tiefe Hirnstimulation nicht beeinflusst. Daran sieht man auch: es gibt auch ein „Zu spät!“ für diese Operation.
Vor der Operation
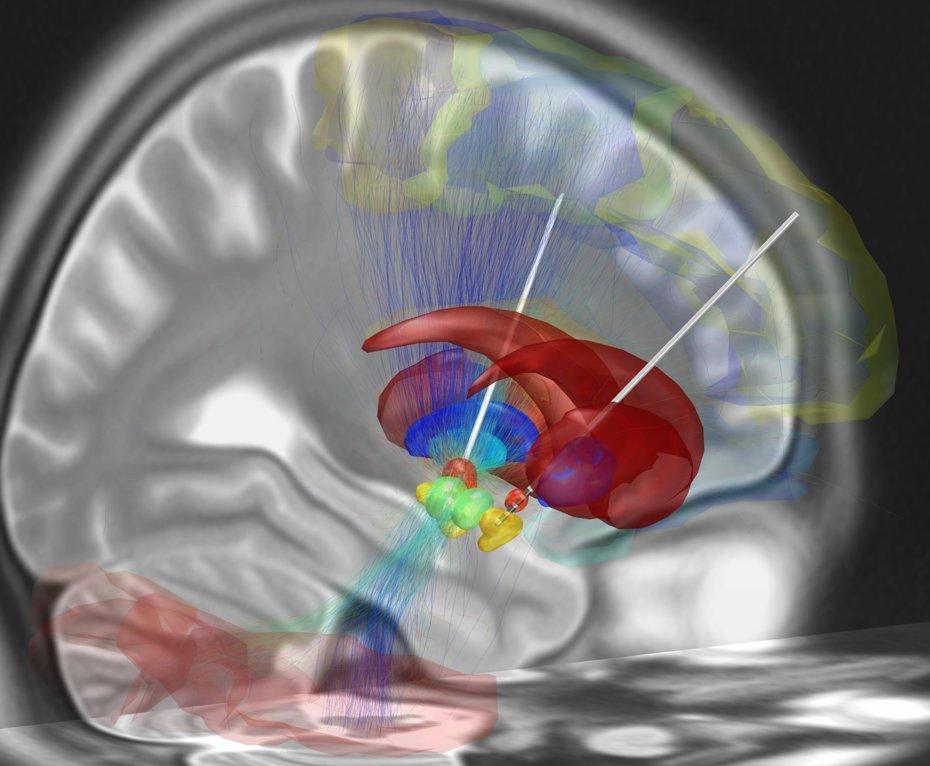
… verbringt man im Allgemeinen 1 Woche in einer Neurologischen Abteilung. Alle möglichen Tests erfolgen dort, auch um nicht „red flags“ = Hinweise auf ein atypisches Parkinson-Syndrom feststellen zu müssen. Zu den Voruntersuchungen gehört auch eine feinauflösende Kernspintomographie und eine Computertomographie. In der Kernspintomographie kann man die Zielregion, den Nucleus subthalamicus, gut sehen. Dieser Kern ist 10 – 12 mm lang und 3 mm dick und liegt etwa in 8 cm Tiefe, von der Schädeldecke aus gemessen. Bei jedem liegt er ein bisschen anders. Wie will man ihn genau treffen? Davon hängt alles ab. Denn im Computertomogramm – und das ist das Einzige, was man während der Operation zur Verfügung hat – ist der Nucleus subthalamicus nicht sichtbar. Man bedient sich eines Tricks: Man ordnet Kernspintomogramm und Computertomogramm einander zu und überträgt die Daten in das Computertomogramm. Jetzt muss nur noch der Stereotaxie-Ring, den man während der Operation auf dem Kopf befestigt hat, in einer weiteren Computertomographie zu Beginn der Operation darstellen, und jetzt kann man rechnen. Zum Beispiel: Bohrloch rechts vorne 4 cm neben der Mittellinie, so und so die genauen Koordinaten, und jetzt Draht vorführen: zum Beispiel 8,2 cm weit, in einem Winkel von 15,3 Grad nach hinten und 3,4 Grad nach innen. Getroffen!
Der Operationstag
Ich wurde um 8 Uhr morgens in den Operationssaal gebracht. Die Anästhesistin gab mir eine Injektion mit einem Opiat, was mich in eine angenehme gute Laune versetzte, und ich war gerade schläfrig genug, um nicht zu stören, und wach genug, um auf Ansprache zu reagieren. Der Stereotaxie-Ring wurde in örtlicher Betäubung am Kopf befestigt. Das tat gar nicht weh. Die folgende Computertomographie war ebenfalls kein Problem. Dann ging es aus der Röntgenabteilung zurück in den Operationssaal. Durch die wiederholten Opiatspritzen dämmerte ich so vor mich hin und ließ mich in meiner Ruhe durch die 10 Leute um mich herum nicht stören. Abgesehen war die Routine und die gute Kooperation zwischen Neurochirurgen, dem Neurologen und der Anästhesistin sehr beruhigend – die drei verstanden sich offenbar ohne viel Worte. Ich wusste, was kam: gleich würde es laut werden: ein Geschepper, während ein kreisrundes Loch in die Schädeldecke gesägt wurde.
Danach war es ruhig. Das Vorführen des Drahtes nach den zuvor errechneten Koordinaten tat nicht weh. Dann musste ich wacher sein. Der Draht wurde noch um zehntels mm korrigiert, dabei bewegte ich meine Hand und antwortete auf alle möglichen Fragen: Dabei kam es hauptsächlich auf die Geschmeidigkeit der Hand- und Fingerbewegungen und die Artikulationsfähigkeit an. Noch während der Operation war der Tremor auf der einen Seite weg (und ist in dem Jahr auch nicht wiedergekommen). Dann kam die andere Seite dran: also nochmals laut = Bohrloch, still = Vorschieben des Drahtes, neurologische Testung und Sprache. Dann durfte ich schlafen, also Vollnarkose, denn zum Verlegen der Drähte unter der Kopfschwarte und hinter dem linken Ohr und hinunter bis unters Schlüsselbein und Einsetzen des Neurostimulators brauchte man meine Mitarbeit nicht mehr. Ich wachte irgendwann in der Nacht auf und saß (!) am nächsten Morgen am Frühstück. Meine Medikamentenschachtel war nur noch halb gefüllt. Alles in allem überhaupt nicht schlimm! Zu keinem Zeitpunkt hatte ich Schmerzen, Angst oder gar Panik. Nach fünf Tagen durfte ich heim. Bis dahin wurde der Neurostimulator auf eine niedrige Ausgangsdosierung eingestellt und je nach meinen Symptomen mehrfach umgestellt.
Nachbehandlung
Die 3wöchige Reha nach dem Eingriff war vielleicht nicht so wichtig wie die Kontrollen alle 8 – 12 Wochen bei dem Neurologen, der mich schon vor und während der Operation betreut hat. Sehr kenntnisreich bastelt er an meiner Einstellung herum, verstellt die Stromstärke, ändert die Impulsfrequenz und Impulsbreite und freut sich mit mir, dass derzeit nur sehr geringe Stromstärken erforderlich sind und noch viel Platz nach oben ist.
Es geht nicht ohne vernünftige Selbstbeurteilung. Und die ist gar nicht so leicht: wenn die Fußsohlenmuskulatur ein Eigenleben bekommt: ist das Überstimulation, sprich zu viel Strom, oder fehlt es an Strom oder Dopamin, wie ich anfangs dachte? Da half es mir sehr, dass mein Neurologe mir gewisse Bereiche freigeschaltet hat, so dass ich in Grenzen hoch- oder runterstellen konnte.
Probieren ist besser als Studieren! Es stellte sich heraus, dass es eine Überstimulation war und ich durch die Verringerung des Stroms beschwerdefrei wurde.
Auf der Möglichkeit der Selbsteinstellung bestehen!
Auch mein Neurologe lag mit seiner Einstellung öfters mal daneben. Eine THS-ausgelöste Überbeweglichkeit kann recht unangenehm sein. Ich hatte aber die Möglichkeit, etwas Saft rauszunehmen. Diejenigen, die nicht für gewisse Bereiche freigeschaltet wurden, tun mir da leid! Sie können nur hoffen, bald einen Korrektur-Termin zu bekommen.
Nebenwirkungen der Operation
Wenn man so manche Leute in Foren liest, so schreiben sie: „Niemals! Das kommt für mich nicht in Frage!“ Wissen diese Leute, wovon sie sprechen?
Ich kann nur sagen: die THS macht keine Wesensveränderungen. Oder vielleicht doch: ich brauche deutlich weniger Medikamente, insofern geht es mir besser.
Die THS tut nicht weh. Man merkt nichts von der ganzen Apparatur. Und mein Friseur hat sich schon daran gewöhnt, dass meine Kopfhaut etwas huckelig ist: dort, wo unter der Kopfschwarte die Kabel verlaufen.
Etwas schwierig ist, dass viele Ärzte damit nicht umgehen können. So vor allem Röntgenärzte, die einem eine anderswo nötige Kernspintomographie nicht machen wollen. Hier sei beruhigend gesagt: bis zu einem Magnetfeld von 1,5 Tesla ist die Kernspintomographie z.B. des Knies oder des Bauches unbedenklich.
Eine Nebenwirkung möchte ich aber nicht verschweigen: meine Sprache ist etwas undeutlicher geworden. Wenn ich müde bin, hat meine Frau Schwierigkeiten, mich zu verstehen. Das ist eine typische THS-Nebenwirkung.
Wann ist eine THS indiziert?
Dringend indiziert ist sie, wenn die Medikamente nicht vertragen werden. Das betrifft vor allem die so genannten Dopaminagonisten: diese können bei manchen Menschen zu pathologischer Kaufsucht mit Verarmung der ganzen Familie oder zu sonstigem Suchtverhalten führen. Dies muss vermieden werden. Besser ist es, die Dopaminagonisten abzusetzen und dafür die THS schaffen lassen.
Das gleiche gilt für hohe Levo-Dopa-Dosierungen. Wer im Tagesmittel 5 – 6 mg / kg Körpergewicht (bei Frauen) oder 6 – 7 mg / kg Körpergewicht (bei Männern) überschreitet, tut sich damit nichts Gutes: als Spätfolge können die Spätdyskinesien auftreten. Das sind recht unangenehme, kaum behandelbare Überbewegungen.
Oder auch: wer Psychose oder psychoseähnliche Störungen unter den Medikamenten hat, sollte diese dringend verringern. Dies geht aber nur, wenn dem Parkinson auf andere Art und Weise zu Leibe gerückt wird: mit der Tiefen Hirnstimulation.
Ganz allgemein rate ich dazu, die Operation in´s Auge zu fassen, wenn mit der medikamentösen Behandlung (in vernünftiger Kombination von Rasagilin + Levodopa + Dopaminagonist + Ongentys) kein gutes Ergebnis mehr erzielt wird. Statt unnötig zu leiden: Neurochirurgen aufsuchen und sich beraten lassen!
Wer Angst hat: o was tue ich meinem Hirn mit der Operation an, der möge eine Gegenrechnung aufmachen: Was beeinträchtigt mich mehr: eine medikamentöse Behandlung am oder über dem obersten Dosierungsbereich, die ungezielt mein ganzes Gehirn trifft, oder stattdessen eine umschriebene elektrische Stimulation gezielt an der Stelle, wo es darauf ankommt?
Zu spät ist es, wenn schon erhebliche Symptome des Stadium IV vorliegen: Gleichgewichtsstörungen, Sturzneigung oder Demenzentwicklung. Dies alles wird mit der THS nicht gebessert. Der Behandlungseffekt der THS ist dann zu gering.
Wirkungsweise der Tiefen Hirnstimulation
Wir alle wissen, dass die Ursache für die klassischen Parkinsonsymptome Akinese – Rigor – Tremor der zunehmende Untergang der dopaminproduzierenden Zellen in der Substantia nigra ist. Der Dopaminmangel bewirkt folgendes:
1.
Das sogenannte Striatum wird nicht genügend stimuliert, und dieses stimuliert dann nicht mehr genügend den Thalamus, unsere Relaisschaltung, unseren Zentralprozessor.
2.
Der sogenannte Nucleus subthalamicus wird nicht genügend gebremst, wird also hyperaktiv und enthemmt, und dieser bremst dann vermehrt den Thalamus.
Die Tiefe Hirnstimulation setzt am zweiten Regulationsmechanismus ein: die im Nucleus subthalamicus bestehende Überaktivität wird durch die Sonden gebremst.
Wie geht es weiter? Langfristige Perspektiven
Natürlich wird auch durch die THS nicht verhindert, dass die Gehirnzellen langsam, aber sicher absterben. Parkinson verläuft nicht in Schüben, sondern kontinuierlich und leider unerbittlich. Aber der Prozess ist langsam.
Früher, bevor es Medikamente gab, dauerte es etwa 7 – 10 Jahre, bis ein Parkinson-Kranker rollstuhlpflichtig wird und ständig und dauerhaft auf fremde Hilfe angewiesen ist. Durch die Medikamente wird diese Zeit in etwa verdoppelt. Mit der Tiefen Hirnstimulation dürfen Sie nochmals 3 – 5 – 7 Jahre dazuzählen. Und dies bei einer über lange Jahre besseren Lebensqualität.
Die Zeit, während der ich von der THS am meisten profitiere, kommt noch: gerade wenn die medikamentöse Behandlung immer weniger erreichen kann, wird man froh sein, zusätzlich noch ein völlig anderes Wirkprinzip zur Verfügung zu haben.
Wenn Ihnen heute jemand verspricht, mit „seiner Methode“ wäre Parkinson heilbar, so glauben Sie ihm bitte nicht. Alle entsprechenden Therapien sind noch experimentell und kommen für uns alle zu spät.
Das Parkinson Journal, vor drei Jahren als Blog des selbst an Parkinson erkrankten Jürgen Zender ins Leben gerufen, ist mittlerweile eine einzigartige Sammlung von Informationen und Tools rund um das Thema Morbus Parkinson geworden. Seine zahlreichen Beiträge (Texte, Videos, Ratgeber, Verzeichnisse oder Podcasts ), geschrieben oder produziert von namhaften Autoren oder Betroffenen selbst, sind über die Jahre zum Wegbegleiter vieler Betroffener, Angehöriger und Ratsuchender geworden. Wenn der Trend so bleibt, wie er sich bereits heute abzeichnet, werden das Parkinson Journal in diesem Jahr erstmals über 200.000 Seitenaufrufe erleben und auf Instagram die 7.000 Follower Marke überschreiten.
Es wird geschätzt, dass in Deutschland etwa 10 % der Parkinson-Kranken in Selbsthilfegruppen organisiert sind oder zumindest gelegentlich deren Angebote nutzen.
Das sind 40.000 von 400.000 Erkrankten. Es ist eines unserer Ziele, diese Zahl dauerhaft und stetig zu erhöhen, denn der Austausch mit „Leidensgenossen“, das reichhaltige Informationsangebot, die neu entstehenden Freundschaften, Sportarten, die man plötzlich (wieder) für sich entdeckt, die selbstgewählte Isolation, die man verlässt … all das sind gute Gründe, sich einer der zahlreichen Selbsthilfegruppen anzuschließen. Neben Beiträgen aus und über die Szene hilft uns dabei maßgeblich unser Verzeichnis der Parkinson-Selbsthilfegruppen und der Parkinson-Event-Kalender.
Für alle anderen, die noch nicht bereit sind, sich zu öffnen, wollen wir weiterhin ein Fenster zur Parkinson-Welt sein, deren Bewohner sie ohne eigenes Zutun geworden sind, und sie mit Wertschätzung und mit Herz und Verstand informieren.
Das zweite Ziel, das uns sehr am Herzen liegt, ist das Bewusstsein für Bewegung als eine der wenigen erfolgversprechenden, nicht medikamentösen Therapien zu schärfen. Immer mehr Studien zeigen, dass Sportarten wie Tischtennis, Nordic Walking, selbst Boxen einen positiven Einfluß auf die Symptomatik und Progredienz der bisher unheilbaren Krankheit haben.
Parkinson Journal
Sebastiansplatz 11
80331 München
Telefon: +49 (152) 536558-59
Telefax: +49 (89) 34023340
https://parkinson-journal.de
ZLine people production publishing UG als Verlag des Parkinson Journals
Telefon: +49 (152) 53655859
E-Mail: juergen.zender@parkinson-journal.de
![]()